Kemandulan pada wanita
Infertilitas pada wanita merujuk pada ketidakmampuan wanita untuk hamil. Angka kejadiannya mencapai 48 juta orang wanita,[2] dengan wilayah tertinggi berada di Asia Selatan, Sub-Sahara Afrika, Afrika Utara, Timur Tengah, dan Eropa Timur/Tengah dan Asia Tengah.[2] Infertilitas ini disebabkan oleh beberapa hal, antara lain nutrisi, penyakit, dan malformasi rahim. Infertilitas ini menimbulkan stigma budaya dan sosial yang berbeda-beda.
| Infertilitas pada wanita | |
|---|---|
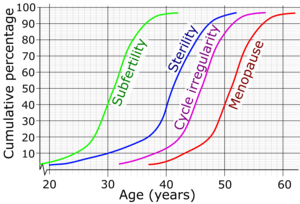 | |
| Persentase kumulatif dan usia rata-rata wanita yang telah mencapai subfertilitas, sterilitas, haid tidak teratur dan menopause.[1] | |
| Informasi umum | |
| Spesialisasi | Ginekologi |
Penyebab
suntingKetidaksuburan wanita dapat disebabkan oleh berbagai macam faktor, salah satu di antaranya adalah karena didapat atau genetik. Infertilitas ini juga biasanya diakibatkan oleh kombinasi dari faktor lingkungan dan pengasuhan. Faktor risiko tunggal (misalnya penggunaan rokok, dijelaskan lebih lanjut di bawah) belum pasti menimbulkan ketidaksuburan.
Didapat
suntingLembaga American Society for Reproductive Medicine (ASRM) menyebutkan bahwa umur, masalah berat badan, riwayat penggunaan rokok, dan penyakit infeksi menular seksual dapat memengaruhi kesuburan.
Usia
suntingRerata perempuan mengalami menstruasi pertama (menarke) adalah di usia 12-13 tahun (12,5 tahun di Amerika Serikat,[3] 12,72 di Kanada,[4] 12,9 di Inggris [5] ). Akan tetapi, setelah menarke, sekitar 80%-nya mengalami anovulasi pada tahun pertama setelah menarke, 50% dialami pada tahun ketiga dan 10%-nya dialami pada tahun keenam.[6] Fertilitas perempuan mencapai puncaknya pada awal dan pertengahan usia 20-an, dan mulai menurun setelahnya. Penurunan ini semakin cepat setelah melewati umur 35 tahun. Akan tetapi, belum dapat diperkiraan dengan tepat kemungkinan seorang wanita dapat hamil setelah umur tertentu. Wanita lanjut usia yang berhasil hamil dapat tergantung pada banyak faktor, termasuk kesuburan pria pasangannya dan kesehatan wanita itu sendiri.
Merokok
suntingRokok tembakau sangat berbahaya bagi ovarium. Kerusakan ovarium dipengaruhi oleh jumlah dan lama waktu wanita tersebut merokok atau terpapar dengan asap rokok. Nikotin dan bahan kimia lainnya yang terkandung di dalam rokok dapat mengganggu terbentuknya hormon estrogen, hormon yang meregulasi folikulogenesis dan ovulasi . Rokok juga dapat mengganggu transportasi embrio, penerimaan endometrium, angiogenesis endometrium, aliran darah uterus dan miometrium.[7] Beberapa kerusakan yang disebabkan oleh rokok tidak dapat diubah, akan tetapi menghentikan penggunaan rokok dapat mencegah kerusakan yang lebih lanjut. Orang yang merokok aktif memiliki risiko 60% lebih mungkin menjadi tidak subur bila dibandingkan dengan orang yang tidak merokok.[8] Merokok menurunkan kemungkinan terjadinya fertilisasi in vitro (IVF) menghasilkan kelahiran hidup sebesar 34% dan meningkatkan sebanyak 30̥ risiko keguguran pada kehamilan in vitro.[8] Selain itu wanita yang merokok memiliki onset menopause yang lebih cepat, sekitar 1 hingga 4 tahun lebih awal.[9]
Infeksi seksual menular
suntingInfeksi menular seksual merupakan penyebab utama ketidaksuburan. Penyakit ini jarang menimbulkan gejala yang kasat mata, akibatnya sulit memilih pengobatan yang tepat untuk mencegah terjadinya infertilitas.
Berat badan dan gangguan makan
suntingMasalah berat badan merupakan salah satu faktor risiko yang mencapai 12% dari keseluruhan kasus infertilitas. Sel-sel lemak memproduksi estrogen,[10] selain dariorgan seks primer. Kelebihan sel lemak tubuh dapat menyebabkan kelebihan produksi estrogen. Hal ini menyebabkan tubuh bereaksi seperti sedang mengontrol kelahiran, dan membatasi kemungkinan hamil. Sementara itu lemak tubuh yang sedikit juga dapat menurunkan produksi estrogen dan mengganggu siklus menstruasi .[11] Kedua masalah ini menyebabkan siklus menstruasi yang tidak teratur, yakni ovulasi tidak terjadi atau tidak adekuat.[11] Nutrisi yang tepat pada awal mula kehidupan juga merupakan faktor utama fertilitas.[12]
Sekitar 20% wanita yang tidak subur dapat memiliki riwayat gangguan makan, baik di masa lalu maupun di masa sekarang, hal ini ditemukan pada penelitian di Amerika Serikat.[13]
Radiasi
suntingWanita yang terpapar oleh radiasi memiliki risiko ketidaksuburan yang tinggi. Hal ini bergantung dari frekuensi, kekuatan, dan durasi paparan radiasi. Radioterapi telah diketahui dapat menyebabkan infertilitas.[14]
Kemoterapi
suntingKemoterapi dapat meningkatkan risiko ketidaksuburan. Kemoterapi ini terutama akibat obat-obatan misalnya procarbazine dan obat alkilasi lainnya antara lain siklofosfamid, ifosfamid, busulfan, melfalan, klorambusil dan klormetin.[15] Obat-obatan dengan risiko sedang antara lain doksorubisin dan analog platinum misalnya cisplatin dan karboplatin.[15] Di lain pihak, gonadotoksisitas yang berisiko rendah disebabkan oleh derivat tanaman misalnya vinkristin dan vinblastin, antibiotik misalnya bleomisin dan daktinomisin dan antimetabolit misalnya metotreksat, merkaptopurin dan 5-fluorourasil.[15]
Ketidaksuburan wanita akibat kemoterapi diduga sekunder dari kegagalan ovarium prematur karena hilangnya folikel primordial.[16] Hal ini tidak selalu akibat langsung dari agen kemoterapi, karena dapat juga disebabkan oleh meningkatnya kecepatan pertumbuhan inisiasi untuk menggantikan folikel berkembang yang telah rusak.[16] Jumlah folikel antral mulai menurun setelah tiga siklus kemoterapi, sedangkan hormon perangsang folikel (FSH) mencapai tingkat menopause setelah empat siklus.[17] Perubahan hormonal lainnya dalam kemoterapi ini termasuk penurunan kadar hormon inhibin B dan anti-Müllerian .[17]
Jika fasilitas memadai, wanita yang diberikan kemoterapi dapat memilih beberapa metode pelestarian kesuburan sebelum dilakukan kemoterapi, tindakan tersebut termasuk kriopreservasi jaringan ovarium, oosit, atau embrio.[18]
Autoimun
suntingSepuluh hingga 30% dari pasangan infertil memiliki antibodi antisperma (ASA) dan dianggap sebagai salah satu penyebab ketidaksuburan.[19] ASA ini bereaksi dengan antigen pada sperma, dan mengganggu motilitas dan transportasi sperma melewati saluran reproduksi wanita, yang kemudian menghambat kapasitasi dan reaksi akrosom, gangguan fertilisasi, mempengaruhi proses implantasi, dan mengganggu pertumbuhan dan perkembangan embrio. Pembentukan antibodi antisperma pada wanita dipengaruhi oleh gangguan imunoregulasi, infeksi, gangguan integritas selaput lendir, pemerkosaan yang tidak disengaja, dan seks oral atau anal tanpa kondom.[19][20]
Faktor lain yang didapat
sunting- Adhesi sekunder akibat tindakan bedah di rongga peritoneum adalah penyebab utama ketidaksuburan yang didapat.[21] Akan tetapi meta-analisis pada tahun 2012 menunjukkan sedikit bukti bedah non-invasif dapat menyebabkan lebih sedikit perlengketan/adhesi.[21]
- Diabetes melitus . Wanita dengan diabetes tipe 1 memiliki risiko ketidaksuburan, yang tercermin pada pubertas dan menarke yang tertunda, ketidakteraturan menstruasi (terutama oligomenorea ), hiperandrogenisme ringan, sindrom ovarium polikistik, memiliki lebih sedikit anak yang dapat lahir hidup dan kemungkinan mengalami menopause yang lebih cepat.[22] Penelitian pada hewan menunjukkan kelainan pada tingkat molekuler akibat diabetes antara lain adalah kerusakan leptin, insulin dan sinyal kisspeptin.[22]
- Penyakit seliaka. Gejala non-gastrointestinal dari penyakit seliaka mungkin saja terkait gangguan kesuburan, seperti menarke tertunda, amenore, infertilitas dini atau menopause dini; dan komplikasi kehamilan, misalnya restriksi pertumbuhan intrauterin (IUGR), bayi kecil untuk usia kehamilan (SGA), aborsi berulang, kelahiran prematur atau bayi berat lahir rendah (BBLR). Akan tetapi, diet bebas gluten dapat mengurangi risikonya.[23][24]
- Penyakit hati atau ginjal yang signifikan
- Trombofilia [25][26]
- Merokok ganja, ganja menyebabkan gangguan pada sistem endokanabinoid, yang kemudian berpotensi menyebabkan ketidaksuburan[27]
- Radiasi, misalnya dalam radioterapi.[28] Pemulihan fungsi gonad setelah iradiasi tubuh total, dapat terjadi pada 10−14% kasus, akan tetapi jumlah kehamilan setelah transplantasi sel induk hematopoietik yang melibatkan prosedur tersebut tidak mencapai 2%.[28][29]
Faktor genetik
suntingTerdapat beberapa mutasi genetik yang menyebabkan ketidaksuburan wanita, seperti tertulis pada tabel di bawah. Selain itu ada pula kondisi yang diyakini bersifat genetik namun tidak ada gen tunggal yang ditemukan sebagai penyebab, antara lain Sindrom Mayer-Rokitansky-Küstner-Hauser (MRKH).[30]
Sindrom Turner merupakan kelainan kromosom yang menyebabkan kemandulan pada wanita. Tatalaksana alternatif pada sindrom Turner adalah dengan donor oosit.[31]
Beberapa kelainan kromosom atau kelainan gen ini mungkin saja menyebabkan kondisi interseks, misalnya sindrom insensitivitas androgen .
| Gen | Protein yang dikodekan | Efek defisiensi | |
|---|---|---|---|
| BMP15 | Bone morphogenetic protein 15 | Kegagalan ovarium akibat hipergonadotropik(POF4) | |
| BMPR1B | Bone morphogenetic protein receptor 1B | Disfungsi ovarium, Hipogonadisme hipergonadotropik dan akromesomelik kondrodisplasia | |
| CBX2; M33 | Chromobox protein homolog 2; Kelas drosofila polikombi |
Autosomal 46,XY, male-to-female sex reversal (fenotip perempuan) | |
| CHD7 | Chromodomain-helicase-DNA-binding protein 7 | Sindrom CHARGE dan sindrom Kallmann (KAL5) | |
| DIAPH2 | Diaphanous homolog 2 | Hipergonadotropik, kegagalan ovarium prematur (POF2A) | |
| FGF8 | Fibroblast growth factor 8 | Hipogonadisme hipogonadotropik normosmik dan sindrom Kallmann (KAL6) | |
| FGFR1 | Fibroblast growth factor receptor 1 | Sindrom Kallmann (KAL2) | |
| HFM1 | Kegagalan ovarium primer[33] | ||
| FSHR | Reseptor FSH | Hipogonadisme hipergonadotropik dan sindrom hiperstimulasi ovarium | |
| FSHB | Follitropin subunit beta | Defisiensi hormon perangsang folikel, amenore primer dan infertilitas | |
| FOXL2 | Forkhead box L2 | Kegagalan ovarium prematur terisolasi (POF3) terkait dengan BPES tipe I; FOXL2
402C --> Mutasi G yang terkait dengan tumor sel granulosa manusia | |
| FMR1 | Retardasi mental Fragile X | Kegagalan ovarium prematur (POF1) terkait dengan permutasi | |
| GNRH1 | Gonadotropin releasing hormone | Hipogonadisme hipogonadotropik normosmik | |
| GNRHR | Reseptor GnRH | Hypogonadotrophic hypogonadism | |
| KAL1 | Sindrom Kallmann | Hypogonadotrophic hypogonadism and insomnia, X-linked Kallmann syndrome (KAL1) | |
| KISS1R; GPR54 | Reseptor KISS1 | Hipogonadisme hipogonadotropik | |
| LHB | Luteinizing hormone beta polypeptide | Hipogonadisme dan pseudohermafroditisme | |
| LHCGR | LH/reseptor koriogonadotropin | Hipogonadisme hipergonadotropik (resistensi hormon luteinisasi) | |
| DAX1 | Dosage-sensitive sex reversal, adrenal hypoplasia critical region, pada chromosome X, gen 1 | hipoplasia adrenal kongenital terkait-X dengan hipogonadisme hipogonadotropik; dosage-sensitive male-to-female sex reversal | |
| NR5A1; SF1 | Faktor 1 steroidogenik | 46,XY male-to-female sex reversal dan streak gonad dan hiperplasia adrenal lipoid kongenital; 46,XX disgenesis gonad dan 46,XX insufisiensi ovarium primer | |
| POF1B | Kegagalan ovarium prematur 1B | Hipergonadotrofik, amenore primer (POF2B) | |
| PROK2 | Prokinetisin | Hipogonadisme hipogonadotropik normosmik dan sindrom Kallmann (KAL4) | |
| PROKR2 | Prokineticin receptor 2 | sindrom Kallmann (KAL3) | |
| RSPO1 | R-spondin family, member 1 | 46,XX, female-to-male sex reversal (memiliki testis) | |
| SRY | Sex-determining region Y | Mutasi menyebabkan 46,XY perempuan; translokasi menyebabkan 46,XX laki-laki | |
| SCNN1A | Subunit alfa dari epithelial sodium channel (ENaC) | Mutasi yang tidak masuk akal menyebabkan ekspresi ENaC yang rusak di saluran reproduksi wanita[34] | |
| SOX9 | SRY-related HMB-box gene 9 | ||
| STAG3 | Stromal antigen 3 | Kegagalan ovarium prematur[35] | |
| TAC3 | Tachykinin 3 | Hipogonadisme hipogonadotropik normosmik | |
| TACR3 | Tachykinin receptor 3 | Hipogonadisme hipogonadotropik normosmik | |
| ZP1 | glikoprotein zona pelusida 1 | Pembentukan zona pelusida disfungsional[36] |
Berdasarkan lokasi
suntingFaktor hipotalamus-hipofisis
sunting- Disfungsi hipotalamus
- Hiperprolaktinemia
Faktor ovarium
sunting- Kemoterapi dengan obat-obatan tertentu.
- Cacat genetik yang terlalu banyak.
- Sindrom ovarium polikistik
- Anovulasi . Ketidaksuburan perempuan akibat anovulasi disebut sebagai "infertilitas anovulasi", sebagai lawan dari "infertilitas ovulasi" di mana ovulasi masih ada.[37]
- Cadangan ovarium yang menurun
- Menopause dini
- Menopause
- Disfungsi luteal [38]
- Disgenesis gonad ( sindrom Turner )
Faktor tuba (ektopik)/peritoneum
sunting- Endometriosis
- Adhesi panggul
- Penyakit radang panggul (PID, biasanya disebabkan klamidia ) [39]
- Disfungsi tuba
- Riwayat kehamilan ektopik.
- Hidrosalping yang terjadi akibat adanya cairan pada tuba. Penyumbatan ini biasa disebabkan oleh penyakit menular seksual, riwayat operasi, peritonitis atau endometriosis.
Faktor uterus
sunting- Malformasi uterus [40]
- Fibroid uterus
- Sindrom Asherman [41]
- Kegagalan implantasi tanpa penyebab primer yang diketahui. Hal ini dapat menghasilkan tes negatif pada kehamilan, meskipun telah dilakukan transfer embrio .
Sebelumnya, uterus bikornuat dihubungkan dengan ketidaksuburan,[42] akan tetapi penelitian terkini belum mengkonfirmasi hubungan tersebut.[43]
Faktor serviks
suntingFaktor vagina
sunting- Vaginismus
- Obstruksi vagina
Diagnosis
suntingDiagnosis infertilitas dapat dimulai dengan menanyakan riwayat kesehatan dan pemeriksaan fisik. Selain itu dapat pula dilakukan beberapa tes, antara lain:
- Tes laboratorium
- Tes hormon yang mengukur kadar hormon wanita pada waktu-waktu tertentu selama siklus menstruasi .
- Hari kedua atau ketiga mengukur FSH dan estrogen, untuk menilai cadangan ovarium .
- Pengukuran fungsi tiroid [46] (hormon perangsang tiroid (TSH)).
- Pengukuran progesteron di paruh kedua siklus menstruasi untuk menilai ovulasi.
- Hormon anti-Müllerian untuk melakukan estimasi jumlah cadangan ovarium.[47]
- Pemeriksaan dan pencitraan
- Biopsi endometrium, untuk verifikasi ovulasi dan memeriksa lapisan rahim.
- Laparoskopi, untuk memeriksa organ panggul.
- Fertiloskopi, relatif baru digunakan untuk diagnosis dini.
- Pap smear, untuk memeriksa tanda-tanda infeksi.
- Pemeriksaan panggul, untuk menilai kelainan atau infeksi .
- Tes postcoital, dilakukan segera setelah hubungan seksual untuk menilai sperma yang bertahan dalam lendir serviks (tidak umum digunakan pada saat ini karena tes tidak dapat diandalkan).
- Histerosalpingografi atau sonosalpingografi, untuk memeriksa patensi tuba.
- Sonohisterografi untuk menilai abnormalitas uterus.
Terdapat pula teknik pengujian genetik yang sedang dalam pengembangan untuk mendeteksi mutasi gen yang terkait dengan ketidaksuburan pada wanita.[32]
Diagnosis dan tatalaksana awal ketidaksuburan biasa dilakukan oleh dokter kandungan/ginekolog. Bila terjadi kegagalan pada tatalaksana pertama, perempuan yang mengalami ketidaksuburan dapat dirujuk ke dokter ahli endokrinologi reproduksi.
Definisi
suntingInfertilitas, menurut pedoman NICE didefinisikan sebagai: "Seorang wanita usia reproduksi yang belum hamil setelah 12 bulan hubungan seksual vagina tanpa kondom. Bila diketahui penyebab ketidaksuburan, perlu penilaian klinis lebih lanjut dan penyelidikan bersama dengan pasangannya." [48] Konsultasi dengan spesialis kesuburan direkomendasikan lebih awal jika wanita tersebut telah berumur ≥ 36 tahun, atau terdapat penyebab klinis ketidaksuburan yang telah diketahui atau riwayat faktor predisposisi ketidaksuburan.[48]
Menurut Organisasi Kesehatan Dunia (WHO), infertilitas didefinisikan sebagai ketidakmampuan wanita untuk hamil, mempertahankan kehamilan, atau melalui kehamilan untuk melahirkan hidup.[49] Definisi klinis ketidaksuburan oleh WHO dan ICMART yakni “penyakit sistem reproduksi yang merupakan kegagalan kehamilan klinis setelah 1 tahun atau lebih dari hubungan seksual tanpa kondom secara rutin.” [50] Ketidaksuburan ini dapat dibagi menjadi infertilitas primer dan sekunder. Infertilitas primer merupakan ketidakmampuan untuk melahirkan baik karena tidak bisa hamil, atau membawa anak untuk lahir hidup, yang mungkin termasuk keguguran atau anak lahir mati.[51][52] Infertilitas sekunder adalah ketidakmampuan untuk hamil atau melahirkan ketika ada kehamilan sebelumnya atau kelahiran hidup.[51][52]
Pencegahan
suntingKetidaksuburan wanita yang didapat bisa dicegah melalui intervensi antara lain:
- Melakukan gaya hidup sehat. Hindari berolahraga secara berlebihan, konsumsi kafein dan alkohol, serta merokok. Makan makanan dengan gizi seimbang, dan mempertahankan berat badan sesuai indeks massa tubuh dihubungkan dengan prospek fertilitas yang lebih baik.
- Mengobati atau mencegah penyakit. Mengidentifikasi dan mengendalikan penyakit kronis seperti diabetes dan hipotiroidisme dapat meningkatkan fertilitas. Praktek seks yang lebih aman seumur hidup juga dapat mengurangi kemungkinan penyakit menular seksual yang mungkin dapat mengganggu kesuburan; pengobatan segera untuk penyakit menular seksual juga dapat mengurangi kemungkinan infeksi tersebut akan menyebabkan kerusakan yang signifikan. Pemeriksaan teratur (termasuk pap smear) dapat membantu mendeteksi tanda awal kelainan atau infeksi.
- Tidak menunda kehamilan. Kesuburan tidak berhenti sebelum menopause, tetapi akan menurun setelah melewati usia 27 tahun dan turun lebih cepat setelah usia 35 tahun.[53] Wanita yang ibu kandungnya memiliki riwayat masalah terkait kehamilan mungkin juga berisiko mengalami beberapa hal antara lain,menopause dini, yang dapat dikurangi dengan tidak menunda kehamilan.
- Pembekuan telur . Pembekuan sel telur dapat dilakukan seorang wanita untuk menjaga kesuburannya. Oosit yang dibekukan secara kriogenik dapat digunakan di kemudian hari. Hal ini dapat mengurangi peluang wanita menjadi tidak subur.
Tatalaksana
suntingTidak ada cara untuk mengembalikan usia ibu yang lanjut, akan tetapi bisa dilakukan teknologi reproduksi berbantuan untuk beberapa penyebab ketidaksuburan pada wanita pre-menopause, termasuk:
- Induksi ovulasi untuk anovulasi
- Fertilisasi in vitro misalnya pada kelainan tuba
Masyarakat dan budaya
suntingStigma sosial
suntingPada beberapa tempat di seluruh dunia, wanita dengan ketidaksuburan dapat menimbulkan stigma sosial dalam berbagai bentuk. Ketika wanita tidak dapat hamil, mereka sering kali disalahkan, walaupun pada penelitian ditemukan bahwa sekitar 50% masalah ketidaksuburan justru berasal dari pria.[54] Di lain pihak, banyak masyarakat hanya menganggap seorang wanita berharga jika ia mampu menghasilkan setidaknya satu orang anak. Pernikahan pun dapat dianggap gagal jika pasangan tidak memiliki anak kandung.[54] Perempuan yang dapat mengandung anak sering dikaitkan dengan kesempurnaan pernikahan, dan merefleksikan peran sosial mereka dalam kehidupan bermasyarakat.[55] Hal ini tampak pada "sabuk infertilitas Afrika", di mana ketidaksuburan lazim ditemukan di Afrika, mulai dari Gabon di barat hingga Tanzania di timur.[54] Di wilayah ini, ketidaksuburan diberikan stigma buruk dan dianggap sebagai kegagalan pernikahan.[54][56] Di Uganda dan Nigeria juga terdapat tekanan untuk kehamilan dan implikasi sosialnya.[55] Beberapa stigma ini juga terlihat pada masyarakat Muslim termasuk Mesir [57] dan Pakistan.[58]
Kekayaan seorang wanita terkadang diukur sesuai dengan jumlah anak yang dimilikinya, selain harta warisan.[55][58] Di wilayah Nigeria dan Kamerun, klaim tanah ditentukan oleh berapa banyak jumlah anak. Selain itu, di beberapa negara Sub-Sahara, wanita dapat ditolak sebagai ahli waris jika dia tidak melahirkan anak.[58] Di beberapa negara Afrika dan Asia, seorang suami dapat mencabut hak wanita untuk makan, memiliki tempat tinggal, dan memiliki kebutuhan dasar lainnya jika istri tidak subur.[58] Di Kamerun, seorang wanita dapat kehilangan akses tanah warisan dari suaminya dan ditinggalkan sendirian di usia tua.[55]
Wanita yang tidak melahirkan anak dapat disisihkan dari acara sosial dan budaya termasuk upacara adat, seperti tampak di Mozambik dan Nigeria. Di sana, perempuan tidak subur dianggap sebagai seorang buangan.[55] Pada tradisi suku Makua, kehamilan dan kelahiran telah dianggap sebagai hal utama bagi seorang wanita. Hal ini dikarenakan, hanya wanita yang telah hamil dan memiliki bayi, yang bisa mengikuti upacara nthaa´ra dan ntha´ara no mwana.[59]
Ketidaksuburan dapat menimbulkan rasa malu dari norma internal dan sosial terkait kehamilan, yang juga mempengaruhi wanita di seluruh dunia.[60] Pada beberapa tempat, ketidaksuburan ini dapat mengarah pada pencarian pengobatan dalam bentuk pengobatan tradisional, dukun, dan pengobatan Barat yang mahal.[57] Akses ke pengobatan medis yang terbatas dapat menyebabkan tindakan ekstrim dan terkadang ilegal untuk menghasilkan anak.[55][57]
Peran marital
suntingDi beberapa tempat, pria mungkin dapat mencari perempuan lain ketika istri pertama mereka tidak dapat memberikan anak, dan ia berharap bahwa dengan tidur dengan lebih banyak wanita, ia akan dapat memiliki anak.[55][57][58] Hal ini terjadi di beberapa negara, termasuk Kamerun,[55][58] Nigeria,[55] Mozambik,[59] Mesir,[57] Botswana,[61] dan Bangladesh,[58] dan di banyak tempat di mana poligami lebih umum dikenal dan lebih dapat diterima secara sosial.
Wanita juga dapat tidur dengan pria lain dengan harapan akan hamil.[59] Hal ini disebabkan oleh berbagai alasan antara lain saran dari dukun, atau mencari tahu apakah pria lain "lebih kompatibel". Dalam kebanyakan kasus, suami tidak menyadari adanya hubungan seksual ekstra dan tidak akan diberitahu jika seorang istri telah dihamili oleh pria lain.[59] Akan tetapi hal ini tidak dapat diterima oleh masyarakat, dan dapat menyebabkan masalah wanita di kemudian hari.[57] Bertambahnya pasangan seksual juga berpotensi meningkatkan penyebaran penyakit termasuk HIV/AIDS, dan sebenarnya dapat berkontribusi pada infertilitas generasi mendatang.[61]
Pernikahan juga dapat mengarah ke perceraian dalam kaitannya mencari pasangan baru untuk melahirkan seorang anak. ketidaksuburan, pada banyak kultur merupakan salah satu dari beberapa alasan perceraian, dan cara bagi pria atau wanita untuk meningkatkan peluangnya melahirkan ahli waris.[55][57][59][61]
Dampak mental dan psikologis
suntingBanyak wanita infertil cenderung mengalami stres berat dan stigma sosial akibat kondisi mereka.[62] Stres jangka panjang akibat upaya untuk hamil dan tekanan sosial menyebabkan tekanan emosional kemudian menyebabkan penyakit mental .[63] Wanita infertil mungkin menghadapi masalah psikologis seperti penyangkalan, kemarahan, kesedihan, rasa bersalah, dan depresi .[64] Rasa malu sosial yang cukup besar dapat menyebabkan perasaan sedih dan frustrasi yang berkelanjutan memiliki kontribusi pada depresi dan bunuh diri.[61]
Lihat pula
sunting- Usia ibu lanjut
- Kesuburan
- Infertilitas
- Infertilitas pada pria
- Onkofertilitas
Referensi
sunting- ^ te Velde, E. R. (2002). "The variability of female reproductive ageing". Human Reproduction Update. 8 (2): 141–154. doi:10.1093/humupd/8.2.141 . ISSN 1355-4786. PMID 12099629.
- ^ a b Mascarenhas M.N.; Flaxman S.R.; Boerma T.; Vanderpoel S.; Stevens G.A. (2012). "National, Regional, and Global Trends in Infertility Prevalence Since 1990: A Systematic Analysis of 277 Health Surveys". PLOS Med. 9 (12): e1001356. doi:10.1371/journal.pmed.1001356. PMC 3525527 . PMID 23271957.
- ^ Anderson SE, Dallal GE, Must A (April 2003). "Relative weight and race influence average age at menarche: results from two nationally representative surveys of US girls studied 25 years apart". Pediatrics. 111 (4 Pt 1): 844–50. doi:10.1542/peds.111.4.844. PMID 12671122.
- ^ Al-Sahab B, Ardern CI, Hamadeh MJ, Tamim H (2010). "Age at menarche in Canada: results from the National Longitudinal Survey of Children & Youth". BMC Public Health. 10: 736. doi:10.1186/1471-2458-10-736. PMC 3001737 . PMID 21110899.
- ^ "Salinan arsip" (PDF). Diarsipkan dari versi asli (PDF) tanggal 2018-10-09. Diakses tanggal 2021-10-28.
- ^ Apter D (February 1980). "Serum steroids and pituitary hormones in female puberty: a partly longitudinal study". Clinical Endocrinology. 12 (2): 107–20. doi:10.1111/j.1365-2265.1980.tb02125.x. PMID 6249519.
- ^ Dechanet C, Anahory T, Mathieu Daude JC, Quantin X, Reyftmann L, Hamamah S, Hedon B, Dechaud H (2011). "Effects of cigarette smoking on reproduction". Hum. Reprod. Update. 17 (1): 76–95. doi:10.1093/humupd/dmq033. PMID 20685716.
- ^ a b Regulated fertility services: a commissioning aid - June 2009 Diarsipkan 2011-01-03 di Wayback Machine., from the Department of Health UK
- ^ Practice Committee of American Society for Reproductive Medicine (2008). "Smoking and Infertility". Fertil Steril. 90 (5 Suppl): S254–9. doi:10.1016/j.fertnstert.2008.08.035. PMID 19007641.
- ^ Nelson LR, Bulun SE (September 2001). "Estrogen production and action". J. Am. Acad. Dermatol. 45 (3 Suppl): S116–24. doi:10.1067/mjd.2001.117432. PMID 11511861.
- ^ a b Kesalahan pengutipan: Tag
<ref>tidak sah; tidak ditemukan teks untuk ref bernamaasrm-risks - ^ Sloboda, D. M.; Hickey, M.; Hart, R. (2010). "Reproduction in females: the role of the early life environment". Human Reproduction Update. 17 (2): 210–227. doi:10.1093/humupd/dmq048. PMID 20961922.
- ^ Freizinger M, Franko DL, Dacey M, Okun B, Domar AD (November 2008). "The prevalence of eating disorders in infertile women". Fertil. Steril. 93 (1): 72–8. doi:10.1016/j.fertnstert.2008.09.055. PMID 19006795.
- ^ How Cancer Treatments Can Affect Fertility in Women
- ^ a b c Brydøy M, Fosså SD, Dahl O, Bjøro T (2007). "Gonadal dysfunction and fertility problems in cancer survivors". Acta Oncol. 46 (4): 480–9. doi:10.1080/02841860601166958. PMID 17497315.
- ^ a b Morgan, S.; Anderson, R. A.; Gourley, C.; Wallace, W. H.; Spears, N. (2012). "How do chemotherapeutic agents damage the ovary?". Human Reproduction Update. 18 (5): 525–35. doi:10.1093/humupd/dms022. PMID 22647504.
- ^ a b Rosendahl, M.; Andersen, C.; La Cour Freiesleben, N.; Juul, A.; Løssl, K.; Andersen, A. (2010). "Dynamics and mechanisms of chemotherapy-induced ovarian follicular depletion in women of fertile age". Fertility and Sterility. 94 (1): 156–166. doi:10.1016/j.fertnstert.2009.02.043. PMID 19342041.
- ^ Gurgan T, Salman C, Demirol A (October 2008). "Pregnancy and assisted reproduction techniques in men and women after cancer treatment". Placenta. 29 (Suppl B): 152–9. doi:10.1016/j.placenta.2008.07.007. PMID 18790328.
- ^ a b Restrepo, B.; Cardona-Maya, W. (October 2013). "Antisperm antibodies and fertility association". Actas Urologicas Espanolas. 37 (9): 571–578. doi:10.1016/j.acuro.2012.11.003. ISSN 1699-7980. PMID 23428233.
- ^ a b Rao, Kamini (2013-09-30). Principles & Practice of Assisted Reproductive Technology (3 Vols) (dalam bahasa Inggris). JP Medical Ltd. ISBN 9789350907368. Kesalahan pengutipan: Tanda
<ref>tidak sah; nama ":1" didefinisikan berulang dengan isi berbeda - ^ a b Ten Broek, R. P. G.; Kok- Krant, N.; Bakkum, E. A.; Bleichrodt, R. P.; Van Goor, H. (2012). "Different surgical techniques to reduce post-operative adhesion formation: A systematic review and meta-analysis". Human Reproduction Update. 19 (1): 12–25. doi:10.1093/humupd/dms032. PMID 22899657.
- ^ a b Codner, E.; Merino, P. M.; Tena-Sempere, M. (2012). "Female reproduction and type 1 diabetes: From mechanisms to clinical findings". Human Reproduction Update. 18 (5): 568–585. doi:10.1093/humupd/dms024. PMID 22709979.
- ^ Tersigni C, Castellani R, de Waure C, Fattorossi A, De Spirito M, Gasbarrini A, Scambia G, Di Simone N (2014). "Celiac disease and reproductive disorders: meta-analysis of epidemiologic associations and potential pathogenic mechanisms". Hum. Reprod. Update (Meta-Analysis. Review). 20 (4): 582–93. doi:10.1093/humupd/dmu007. PMID 24619876.
- ^ Lasa, JS; Zubiaurre, I; Soifer, LO (2014). "Risk of infertility in patients with celiac disease: a meta-analysis of observational studies". Arq Gastroenterol (Meta-Analysis. Review). 51 (2): 144–50. doi:10.1590/S0004-28032014000200014. PMID 25003268.
- ^ Middeldorp S (2007). "Pregnancy failure and heritable thrombophilia". Semin. Hematol. 44 (2): 93–7. doi:10.1053/j.seminhematol.2007.01.005. PMID 17433901.
- ^ Qublan HS, Eid SS, Ababneh HA, et al. (2006). "Acquired and inherited thrombophilia: implication in recurrent IVF and embryo transfer failure". Hum. Reprod. 21 (10): 2694–8. doi:10.1093/humrep/del203. PMID 16835215.
- ^ Karasu, T.; Marczylo, T. H.; MacCarrone, M.; Konje, J. C. (2011). "The role of sex steroid hormones, cytokines and the endocannabinoid system in female fertility". Human Reproduction Update. 17 (3): 347–361. doi:10.1093/humupd/dmq058. PMID 21227997.
- ^ a b Tichelli André; Rovó Alicia (2013). "Fertility Issues Following Hematopoietic Stem Cell Transplantation". Expert Rev Hematol. 6 (4): 375–388. doi:10.1586/17474086.2013.816507. PMID 23991924.
- ^
In turn citing: Salooja N, Szydlo RM, Socie G, et al. (2001). "Pregnancy outcomes after peripheral blood or bone marrow transplantation: a retrospective survey". Lancet. 358 (9278): 271–276. doi:10.1016/s0140-6736(01)05482-4. PMID 11498213. - ^ Sultan C, Biason-Lauber A, Philibert P (January 2009). "Mayer-Rokitansky-Kuster-Hauser syndrome: recent clinical and genetic findings". Gynecol Endocrinol. 25 (1): 8–11. doi:10.1080/09513590802288291. PMID 19165657.
- ^ Bodri D, Vernaeve V, Figueras F, Vidal R, Guillén JJ, Coll O (March 2006). "Oocyte donation in patients with Turner's syndrome: a successful technique but with an accompanying high risk of hypertensive disorders during pregnancy". Hum. Reprod. 21 (3): 829–832. doi:10.1093/humrep/dei396. PMID 16311294.
- ^ a b Unless otherwise specified in boxes, then reference is: The Evian Annual Reproduction (EVAR) Workshop Group 2010; Fauser, B. C. J. M.; Diedrich, K.; Bouchard, P.; Domínguez, F.; Matzuk, M.; Franks, S.; Hamamah, S.; Simón, C. (2011). "Contemporary genetic technologies and female reproduction". Human Reproduction Update. 17 (6): 829–847. doi:10.1093/humupd/dmr033. PMC 3191938 . PMID 21896560.
- ^ Wang, Jian; Zhang, Wenxiang; Jiang, Hong; Wu, Bai-Lin (2014). "Mutations inHFM1in Recessive Primary Ovarian Insufficiency". New England Journal of Medicine. 370 (10): 972–974. doi:10.1056/NEJMc1310150. ISSN 0028-4793. PMID 24597873.
- ^ Boggula VR, Hanukoglu I, Sagiv R, Enuka Y, Hanukoglu A (October 2018). "Expression of the epithelial sodium channel (ENaC) in the endometrium - Implications for fertility in a patient with pseudohypoaldosteronism". The Journal of Steroid Biochemistry and Molecular Biology. 183: 137–141. doi:10.1016/j.jsbmb.2018.06.007. PMID 29885352.
- ^ Caburet, Sandrine; Arboleda, Valerie A.; Llano, Elena; Overbeek, Paul A.; Barbero, Jose Luis; Oka, Kazuhiro; Harrison, Wilbur; Vaiman, Daniel; Ben-Neriah, Ziva (2014). "Mutant Cohesin in Premature Ovarian Failure". New England Journal of Medicine. 370 (10): 943–949. doi:10.1056/NEJMoa1309635. ISSN 0028-4793. PMC 4068824 . PMID 24597867.
- ^ Huang, Hua-Lin; Lv, Chao; Zhao, Ying-Chun; Li, Wen; He, Xue-Mei; Li, Ping; Sha, Ai-Guo; Tian, Xiao; Papasian, Christopher J. (2014). "Mutant ZP1 in Familial Infertility". New England Journal of Medicine. 370 (13): 1220–1226. doi:10.1056/NEJMoa1308851. ISSN 0028-4793. PMC 4076492 . PMID 24670168.
- ^ Hull MG, Savage PE, Bromham DR (June 1982). "Anovulatory and ovulatory infertility: results with simplified management". Br Med J (Clin Res Ed). 284 (6330): 1681–5. doi:10.1136/bmj.284.6330.1681. PMC 1498620 . PMID 6805656.
- ^ Luteal Phase Dysfunction di eMedicine
- ^ Guven MA, Dilek U, Pata O, Dilek S, Ciragil P (2007). "Prevalence of Chlamydia trochomatis, Ureaplasma urealyticum and Mycoplasma hominis infections in the unexplained infertile women". Arch. Gynecol. Obstet. 276 (3): 219–23. doi:10.1007/s00404-006-0279-z. PMID 17160569.
- ^ Raga F, Bauset C, Remohi J, Bonilla-Musoles F, Simón C, Pellicer A (1997). "Reproductive impact of congenital Müllerian anomalies". Hum. Reprod. 12 (10): 2277–81. doi:10.1093/humrep/12.10.2277. PMID 9402295.
- ^ Magos A (2002). "Hysteroscopic treatment of Asherman's syndrome". Reprod. Biomed. Online. 4 (Suppl 3): 46–51. doi:10.1016/s1472-6483(12)60116-3. PMID 12470565.
- ^ Shuiqing M, Xuming B, Jinghe L (2002). "Pregnancy and its outcome in women with malformed uterus". Chin. Med. Sci. J. 17 (4): 242–5. PMID 12901513.
- ^ Proctor JA, Haney AF (2003). "Recurrent first trimester pregnancy loss is associated with uterine septum but not with bicornuate uterus". Fertil. Steril. 80 (5): 1212–5. doi:10.1016/S0015-0282(03)01169-5. PMID 14607577.
- ^ Tan Y, Bennett MJ (2007). "Urinary catheter stent placement for treatment of cervical stenosis". The Australian & New Zealand Journal of Obstetrics & Gynaecology. 47 (5): 406–9. doi:10.1111/j.1479-828X.2007.00766.x. PMID 17877600.
- ^ Farhi J, Valentine A, Bahadur G, Shenfield F, Steele SJ, Jacobs HS (1995). "In-vitro cervical mucus-sperm penetration tests and outcome of infertility treatments in couples with repeatedly negative post-coital tests". Hum. Reprod. 10 (1): 85–90. doi:10.1093/humrep/10.1.85. PMID 7745077.
- ^ Wartofsky L, Van Nostrand D, Burman KD (2006). "Overt and 'subclinical' hypothyroidism in women". Obstetrical & Gynecological Survey. 61 (8): 535–42. doi:10.1097/01.ogx.0000228778.95752.66. PMID 16842634.
- ^ Broer, S. L.; Broekmans, F. J. M.; Laven, J. S. E.; Fauser, B. C. J. M. (2014). "Anti-Mullerian hormone: ovarian reserve testing and its potential clinical implications". Human Reproduction Update. 20 (5): 688–701. doi:10.1093/humupd/dmu020. ISSN 1355-4786. PMID 24821925.
- ^ a b Fertility: assessment and treatment for people with fertility problems.
- ^ World Health Organization 2013.
- ^ Zegers-Hochschild F.; Adamson G.D.; de Mouzon J.; Ishihara O.; Mansour R.; Nygren K.; Sullivan E.; van der Poel S. (2009). "The International Committee for Monitoring Assisted Reproductive Technology (ICMART) and the World Health Organization (WHO) Revised Glossary on ART Terminology, 2009". Human Reproduction. 24 (11): 2683–2687. doi:10.1093/humrep/dep343. PMID 19801627.
- ^ a b World Health Organization 2013."
- ^ a b Rutstein, Shea O., and Iqbal H. Shah.
- ^ Hall, Carl T. (April 30, 2002). "Study speeds up biological clocks / Fertility rates dip after women hit 27". The San Francisco Chronicle. Diakses tanggal 2007-11-21.
- ^ a b c d WHO (2010). "Mother or nothing: the agony of infertility". Bulletin of the World Health Organization. 88 (12): 881–882. doi:10.2471/BLT.10.011210. PMC 2995184 . PMID 21124709.
- ^ a b c d e f g h i j Araoye, M. O. (2003).
- ^ Robert J. Leke, Jemimah A. Oduma, Susana Bassol-Mayagoitia, Angela Maria Bacha, and Kenneth M. Grigor.
- ^ a b c d e f g Inhorn, M. C. (2003).
- ^ a b c d e f g Dyer, S. J. (2012).
- ^ a b c d e Gerrits, T. (1997).
- ^ Whiteford, L. M. (1995).
- ^ a b c d Mogobe, D. K. (2005).
- ^ McQuillian, J., Greil, A.L., White, L., Jacob, M.C. (2003).
- ^ Reproductive Health Outlook (2002).
- ^ Matthews A. M.; Matthews R. (1986). "Beyond the Mechanics of Infertility: Perspectives on the Social Psychology of Infertility and Involuntary Childlessness". Family Relations. 35 (4): 479–487. doi:10.2307/584507. JSTOR 584507.