Psoriasis
Artikel ini memberikan informasi dasar tentang topik kesehatan. |
Psoriasis adalah penyakit autoimun yang mengenai kulit, ditandai dengan sisik yang berlapis berwarna keperakan, disertai dengan penebalan warna kemerahan dan rasa gatal atau perih. Bila sisik ini dilepaskan maka akan timbul bintik perdarahan pada kulit di bawahnya.
| Psoriasis | |
|---|---|
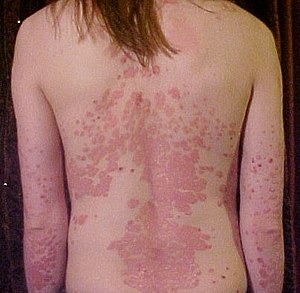 | |
| Punggung dan lengan seseorang dengan psoriasis | |
| Informasi umum | |
| Pelafalan | |
| Spesialisasi | Dermatologi |
| Penyebab | Penyakit genetik dipicu oleh faktor lingkungan[3] |
| Aspek klinis | |
| Gejala dan tanda | eritema (ungu pada kulit yang lebih gelap), gatal, bercak bersisik[3] |
| Komplikasi | Artritis psoriatik[4] |
| Awal muncul | Dewasa[5] |
| Durasi | Long term[4] |
| Diagnosis | Berdasar gejala[4] |
| Perawatan | Krim steroid, krim vitamin D3, cahaya ultraviolet, obat penekan sistem imun seperti metotreksat[6] |
| Prevalensi | 79,7 juta[7] / 2–4%[8] |
Psoriasis sering timbul di kuku, dimulai dari bintik putih pada kuku sampai ke penebalan kuku, juga mengenai kulit kepala yang ditandai dengan sisik besar dan penebalan dengan warna kemerahan yang akan melewati batas rambut. Selain itu, penyakit ini sering mengenai siku dan lutut, walaupun dapat juga mengenai wajah, lipat lutut dan siku, genitalia, telapak tangan dan kaki, sesuai tingkat keparahannya penyakit ini bisa meluas keseluruh tubuh (eritroderma) yang akan menimbulkan kegawatan dan dapat mengancam jiwa.
Psoriasis merupakan inflamasi kronis pada kulit yang sering terjadi.[9]
Epidemiologi sunting
Psoriasis diperkirakan memengaruhi 2-4% dari populasi dunia barat.[8] Tingkat psoriasis bervariasi sesuai dengan usia, wilayah dan etnis; kombinasi faktor lingkungan dan genetik dianggap bertanggung jawab atas perbedaan-perbedaan ini.[8] Psoriasi dapat terjadi pada segala usia, meskipun paling sering muncul untuk pertama kalinya antara usia 15 dan 25 tahun.[10] Sekitar sepertiga orang dengan laporan psoriasis didiagnosis sebelum usia 20 tahun.[11] Psoriasis memengaruhi kedua jenis kelamin dalam proporsi sama.[12]
Psoriasis terjadi sekitar lima kali lebih umum pada orang-orang keturunan Eropa daripada pada orang-orang keturunan Asia.[13]
Orang-orang dengan penyakit radang usus seperti penyakit Crohn atau kolitis ulseratif berada pada peningkatan risiko mengembangkan psoriasis.[14] Psoriasis lebih umum di negara-negara yang lebih jauh dari garis khatulistiwa.[14] Orang keturunan kulit putih Eropa lebih cenderung mengalami psoriasis dan kondisinya relatif jarang di Afrika-Amerika dan sangat jarang pada penduduk asli Amerika.[15]
Faktor pencetus sunting
Faktor-faktor yang dapat memicu psoriasis diantaranya adalah:
1. Trauma fisik (Koebner Phenomenon), akibat gesekan atau garukan.
2. Infeksi: infeksi streptokokus dapat menyebabkan psoriasis gutata
3. Stress: faktor lain yang memicu timbulnya psoriasis yaitu stres, insidensi nya sebanyak 40% dan lebih tinggi lagi pada anak-anak.
4. Obat: obat-obatan yang dapat memicu timbulnya psoriasis yaitu glukokortikoid, lithium, obat antimalaria, dan B blocker.[10]
Klasifikasi sunting
Psoriasis dibagi kedalam beberapa bagian, yaitu:
1. Psoriasis Vulgaris
2. Psoriatik Eritroderma
3. Psoriasis Pustular
4. Psoriasis gutata
5. Fleksural psoriasis[16]
Manifestasi klinis sunting
Ada 2 tipe utama lesi dari psoriasis yaitu:
a. Tipe inflamatori: manifestasi yang timbul yaitu adanya inflamasi, eruptif, yang kecil. Lesi bisa berbentuk gutata (seperti tetesan air) atau nummular (seperti koin).
b. Tipe plak yang stabil.
Gejala lain yang timbul pada kulit di antaranya gatal (pruritus) terutama di daerah kepala dan anogenital, akantosis, parakeratosis. Lesi biasanya ditutupi oleh plak berwarna keperakan.[10]
Distribusi dan letak predileksi sunting
Ada lokasi-lokasi khusus dimana psoriasis sering terjadi, yaitu:
1. Kepala (scalp): timbul plak yang berbatas tegas, dengan scaling yang tebal.
2. Telapak tangan dan kaki: adanya plak keabuan yang tebal, hyperkeratosis, dan scaling. deskuamasi menunjukan proses inflamasi.
3. Batang tubuh (trunk): lesi yang timbul biasanya berbentuk gutata.
4. Wajah: jarang mengenai area ini.[10]
Patogenesis sunting
Psoriasis merupakan proses inflamasi yang terjadi akibat kelainan sistem imun, hal ini dipengaruhi oleh faktor genetik dan faktor lingkungan. Psoriasis ditandai dengan pertumbuhan berlebihan lapisan epidermis kulit yang berlebihan dan abnormal.[17] Produksi sel-sel kulit yang tidak normal (terutama selama perbaikan luka ) dan sel-sel kulit yang berlebihan dihasilkan dari urutan kejadian patologis pada psoriasis.[18] Urutan peristiwa patologis pada psoriasis diperkirakan dimulai dengan fase inisiasi yang mana peristiwa (trauma kulit, infeksi atau obat-obatan) mengarah ke aktivasi sistem kekebalan tubuh dan kemudian fase pemeliharaan yang terdiri dari perkembangan kronis penyakit.[19][20] Sel-sel kulit diganti setiap 3-5 hari dalam psoriasis dibanding 28-30 hari dalam kondisi biasa.[21] Perubahan ini diyakini berasal dari pematangan dini keratinosit yang disebabkan oleh kaskade inflamasi pada dermis yang melibatkan sel dendritik, makrofag, dan sel T (tiga subtipe sel darah putih ).[22][23] Sel-sel kekebalan ini bergerak dari dermis ke epidermis dan mengeluarkan sinyal kimia inflamasi (sitokin) seperti interleukin-36γ, faktor nekrosis tumor-α, interleukin-1β, interleukin-6, dan interleukin-22.[19][24] Sinyal inflamasi yang disekresikan ini diyakini merangsang keratinosit untuk berkembang biak.[19] Satu hipotesis yaitu bahwa psoriasis melibatkan cacat pada sel T regulator, dan regulator sitokin interleukin-10.[19] Sitokin inflamasi yang ditemukan pada kuku dan sendi psoriatik (dalam kasus arthritis psoriatik) mirip dengan lesi kulit psoriatik, menunjukkan mekanisme inflamasi yang umum.[20]
Mutasi gen protein yang terlibat dalam kemampuan kulit untuk berfungsi sebagai penghalang telah diidentifikasi sebagai penanda kerentanan untuk pengembangan psoriasis.[25][26]
Asam deoksiribonukleat (DNA) yang dilepaskan dari sel yang sekarat beraksi sebagai stimulus inflamasi pada psoriasis[27] dan menstimulasi reseptor pada sel dendritik tertentu, yang pada gilirannya menghasilkan sitokin interferon-α.[27] Keratinosit merespons pesan kimia ini dari sel dendritik dan sel T dengan mengeluarkan sitokin seperti interleukin-1, interleukin-6, dan tumor nekrosis faktor-α, yang memberi sinyal sel-sel inflamasi hilir untuk datang dan merangsang peradangan tambahan.[19]
Sel dendritik menjembatani sistem imun bawaan dan sistem imun adaptif. Sel dendrritik meningkat pada lesi psoriatik [17] dan menginduksi proliferasi sel T dan sel T helper 1 (Th1). Imunoterapi yang ditargetkan serta terapi psoralen dan ultraviolet A (PUVA) dapat mengurangi jumlah sel dendritik dan mendukung pola sekresi sitokin sel Th2 di atas profil sitokin sel Th1/Th17.[19][28] Sel T psoriatik bergerak dari dermis ke epidermis dan mengeluarkan interferon-γ dan interleukin-17.[29] Interleukin-23 diketahui menginduksi produksi interleukin-17 dan interleukin-22.[17][29] Interleukin-22 bekerja dalam kombinasi dengan interleukin-17 untuk menginduksi keratinosit untuk mengeluarkan sitokin yang menarik neutrofil.[29]
Diagnosis sunting
Diagnosis dilakukan dengan:
1. Melakukan anamnesa dan pemeriksaan fisik: pemeriksaan yang dilakukan meliputi seluruh daerah kulit terutama kepala serta kuku. Dilakukan juga pemeriksaan auspitz sign dengan melihat timbulnya bercak darah yang ada dibawah lesi, yang merupakan khas dari psoriasis.
2. Biopsi, walaupun jarang dilakukan.[30]
Manajemen terapi sunting
Meskipun tidak ada obat yang tersedia untuk psoriasis, tersedia beberapa pilihan perawatan.[15] Agen topikal biasanya digunakan untuk penyakit ringan, fototerapi untuk penyakit sedang, dan agen sistemik untuk penyakit parah.[31]
Agen topikal sunting
Sediaan kortikosteroid topikal adalah agen yang paling efektif bila digunakan terus menerus selama 8 minggu; retinoid dan tar batubara ditemukan memiliki manfaat terbatas dan mungkin tidak lebih baik dari plasebo.[32] Manfaat yang lebih besar telah diamati dengan kortikosteroid yang sangat kuat jika dibandingkan dengan kortikosteroid yang kuat.
Analog vitamin D seperti paricalcitol ditemukan lebih unggul daripada plasebo. Terapi kombinasi dengan vitamin D dan kortikosteroid lebih baik daripada pengobatan tunggal dan vitamin D ditemukan lebih unggul daripada tar batubara untuk psoriasis plak kronis.[33]
Untuk psoriasis kulit kepala, tinjauan tahun 2016 menemukan terapi ganda (analog vitamin D dan kortikosteroid topikal) atau monoterapi kortikosteroid menjadi lebih efektif dan lebih aman daripada analog vitamin D topikal saja.[34] Karena profil keamanan yang sama dan manfaat minimal terapi ganda dibandingkan monoterapi, monoterapi kortikosteroid tampaknya menjadi pengobatan yang dapat diterima untuk pengobatan jangka pendek.[34]
Pelembab dan emolien seperti minyak mineral, petroleum jelly, kalsipotriol, dan dekubal (emolien minyak-dalam-air) ditemukan untuk meningkatkan pembersihan plak psoriatik. Beberapa emolien terbukti lebih efektif membersihkan plak psoriatik bila dikombinasikan dengan fototerapi.[35] Namun, emolien tertentu tidak memiliki dampak pada pembersihan plak psoriasis atau bahkan dapat mengurangi pembersihan yang diperoleh dengan fototerapi, misalnya asam salisilat emolien secara struktural mirip dengan asam para-aminobenzoat (PABA), umumnya ditemukan pada tabir surya, dan diketahui mengganggu fototerapi pada psoriasis. Minyak kelapa, ketika digunakan sebagai emolien dalam psoriasis, telah ditemukan untuk mengurangi pembersihan plak dengan fototerapi.[35] Krim dan salep obat yang diaplikasikan langsung ke plak psoriatik dapat membantu mengurangi peradangan, menghilangkan timbunan, mengurangi pergantian kulit, dan membersihkan kulit plak yang terkena. Salep dan krim yang mengandung tar batubara, ditranol, kortikosteroid (yaitu desoksimetason), fluocinonide, vitamin D 3 analog (misalnya kalsipotriol), dan retinoid secara rutin digunakan. (Penggunaan unit ujung jari mungkin membantu dalam mengarahkan berapa banyak pengobatan topikal untuk digunakan.) [36][37]
Analog vitamin D mungkin bermanfaat dengan steroid; Namun, penggunaan tunggal memiliki efek samping yang lebih tinggi.[33]
Terapi topikal lain yang digunakan untuk mengobati psoriasis adalah bentuk balneoterapi, yang melibatkan mandi harian di Laut Mati. Cara ini biasanya dilakukan selama empat minggu dengan manfaat yang dikaitkan dengan paparan sinar matahari dan khususnya sinar UVB. Cara ini hemat biaya dan telah didorong sebagai cara yang efektif untuk mengobati psoriasis tanpa obat.[38] Telah diamati penurunan skor PASI lebih besar dari 75% dan remisi selama beberapa bulan.[38] Efek samping mungkin ringan seperti gatal, folikulitis, terbakar sinar matahari, poikiloderma, dan risiko teoretis kanker kulit nonmelanoma atau melanoma telah disarankan.[38] Penelitian telah menentukan bahwa tampaknya tidak ada peningkatan risiko melanoma dalam jangka panjang.[39] Data tidak meyakinkan sehubungan dengan risiko kanker kulit non-melanoma, tetapi mendukung gagasan bahwa terapi dikaitkan dengan peningkatan risiko bentuk jinak dari kerusakan kulit akibat sinar matahari seperti, tetapi tidak terbatas pada, actinic elastosis atau bintik-bintik hati.[39] Balneoterapi Laut Mati juga efektif untuk arthritis psoriatik.[39] Terdapat bukti sementara bahwa balneofototerapi, kombinasi dari pemandian garam dan paparan ultraviolet B-light (UVB), pada psoriasis plak kronis lebih baik daripada UVB saja.[40]
Agen sistemik sunting
Psoriasis yang kebal terhadap pengobatan topikal dan fototerapi dapat diobati dengan terapi sistemik termasuk pengobatan melalui mulut atau perawatan injeksi.[41] Orang yang menjalani perawatan sistemik harus menjalani tes fungsi darah dan hati secara teratur untuk memeriksa toksisitas obat.[41] Kehamilan harus dihindari untuk sebagian besar perawatan ini. Sebagian besar orang mengalami kekambuhan psoriasis setelah pengobatan sistemik dihentikan.
Perawatan sistemik non-biologis yang sering digunakan untuk psoriasis termasuk metotreksat, siklosporin, hidroksikarbamid, fumarat seperti dimetil fumarat, dan retinoid.[42] Metotreksat dan siklosporin adalah obat yang menekan sistem kekebalan tubuh; retinoid adalah bentuk sintetis vitamin A. Agen ini juga dianggap sebagai pengobatan lini pertama untuk eritroderma psoriatik.[43] Kortikosteroid oral tidak boleh digunakan, karena kortikosteroid oral dapat membuat keparahan tinggi saat dihentikan.[44]
Agen biologis adalah protein yang diproduksi yang mengganggu proses kekebalan yang terlibat dalam psoriasis. Tidak seperti terapi imunosupresif umum seperti metotreksat, agen biologik menargetkan aspek spesifik dari sistem kekebalan tubuh yang berkontribusi terhadap psoriasis.[42] Obat-obatan ini umumnya ditoleransi dengan baik, dan data hasil jangka panjang yang terbatas telah menunjukkan agen biologis aman untuk penggunaan jangka panjang pada psoriasis plak sedang hingga berat.[42][45] Namun, karena aksi imunosupresifnya, agen biologis telah dikaitkan dengan peningkatan kecil pada risiko infeksi.[42]
Pedoman menyatakan agen biologis sebagai pengobatan lini ketiga untuk psoriasis plak setelah respons yang tidak memadai terhadap pengobatan topikal, fototerapi, dan perawatan sistemik non-biologis.[45] Keamanan agen biologis selama kehamilan belum dinilai. Pedoman Eropa merekomendasikan menghindari agen biologis jika kehamilan direncanakan; terapi anti-TNF seperti infliximab tidak direkomendasikan untuk digunakan pada pembawa kronis virus hepatitis B atau orang yang terinfeksi HIV.[42]
Beberapa antibodi monoklonal menargetkan sitokin, suatu molekul yang digunakan sel untuk saling mengirim sinyal peradangan. TNF-α adalah salah satu sitokin inflamasi utama. Empat antibodi monoklonal (MAb) (infliximab, adalimumab, golimumab, dan certolizumab pegol ) dan satu reseptor umpan TNF-α rekombinan, etanercept, telah dikembangkan untuk menghambat pensinyalan TNF-α. Antibodi monoklonal tambahan, seperti ixekizumab,[46] telah dikembangkan melawan sitokin pro-inflamasi [47] dan menghambat jalur inflamasi pada titik yang berbeda dari antibodi anti-TNF-α.[19] IL-12 dan IL-23 berbagi domain yang sama, p40, yang merupakan target ustekinumab yang disetujui FDA.[48] Pada 2017, FDA AS menyetujui guselkumab untuk psoriasis plak.[49] Terdapat beberapa studi tentang kemanjuran obat anti-TNF untuk psoriasis pada anak-anak. Satu studi kontrol acak menunjukkan bahwa 12 minggu perawatan etanercept mengurangi tingkat psoriasis pada anak-anak tanpa efek samping yang bertahan lama.[50]
Pembedahan sunting
Bukti terbatas menunjukkan bahwa pengangkatan amandel dapat bermanfaat bagi orang dengan psoriasis plak kronis, psoriasis guttate, dan pustulosis palmoplantar.[51][52]
Diet sunting
Penelitian tanpa kontrol telah menyarankan bahwa individu dengan psoriasis atau arthritis psoriatik dapat mengambil manfaat dari diet yang ditambah dengan minyak ikan yang kaya akan asam eikosapentaenoat (EPA) dan asam docosahexaenoic (DHA).[53] Diet rendah kalori tampaknya meningkatkan keparahan psoriasis.[54] Rekomendasi diet termasuk konsumsi ikan air dingin (lebih disukai ikan liar, tidak diternakkan) seperti salmon, herring, dan mackerel; minyak zaitun extra virgin; polong-polongan; sayuran; buah-buahan; dan biji-bijian; dan hindari konsumsi alkohol, daging merah, dan produk susu (karena lemak jenuh mereka). Efek dari konsumsi kafein (termasuk kopi, teh hitam, pasangan, dan cokelat hitam) masih harus ditentukan.[55]
Terdapat tingkat penyakit celiac yang lebih tinggi di antara orang-orang dengan psoriasis.[55][56] Ketika mengadopsi diet bebas gluten, keparahan penyakit umumnya menurun pada orang dengan penyakit celiac dan mereka yang memiliki antibodi anti-gliadin.[53][57][58]
Penelitian sunting
Peran resistensi insulin dalam patogenesis psoriasis sedang diselidiki. Penelitian pendahuluan telah menyarankan bahwa antioksidan seperti polifenol mungkin memiliki efek menguntungkan pada karakteristik peradangan psoriasis.[59]
Banyak obat sedang diteliti menargetkan poros Th17/IL-23,[59] khususnya penghambat IL-23p19, karena IL-23p19 konsentrasinya meningkat pada lesi kulit psoriasis sementara kontribusi pada perlindungan terhadap infeksi oportunistik lebih sedikit.[60] Sitokin lain seperti IL-17 dan IL-22 juga telah menjadi target untuk penghambatan karena keduanya memainkan peran penting dalam patogenesis psoriasis.[60] Jalan lain dari penelitian telah difokuskan pada penggunaan penghambat faktor pertumbuhan endotel pembuluh darah (inhibitor VEGF) untuk mengobati psoriasis.[61] Agen oral sedang diselidiksebagai alternatif untuk obat yang diberikan melalui injeksi termasuk Janus kinase inhibitor, protein kinase C inhibitor, inhibitor protein kinase yang diaktifkan-mitogen (MAP kinase inhibitor), dan inhibitor phosphodiesterase 4, yang semuanya terbukti efektif dalam berbagai uji klinis fase 2 dan 3.[59][60] Agen-agen ini berpotensi memiliki efek samping yang parah karena mekanisme imunosupresifnya.[60]
Referensi sunting
- ^ Jones D (2003) [1917]. Peter Roach, James Hartmann, Jane Setter, ed. English Pronouncing Dictionary. Cambridge: Cambridge University Press. ISBN 978-3-12-539683-8.
- ^ "Psoriasis". Merriam-Webster Dictionary.
- ^ a b Kesalahan pengutipan: Tag
<ref>tidak sah; tidak ditemukan teks untuk ref bernamaMenter2008 - ^ a b c Kesalahan pengutipan: Tag
<ref>tidak sah; tidak ditemukan teks untuk ref bernamaLancet2015 - ^ Kesalahan pengutipan: Tag
<ref>tidak sah; tidak ditemukan teks untuk ref bernamaNIH2015 - ^ Kesalahan pengutipan: Tag
<ref>tidak sah; tidak ditemukan teks untuk ref bernamaNIH2013 - ^ GBD 2015 Disease and Injury Incidence and Prevalence Collaborators (October 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577 . PMID 27733282.
- ^ a b c Parisi R, Symmons DP, Griffiths CE, Ashcroft DM (February 2013). Identification and Management of Psoriasis and Associated ComorbidiTy (IMPACT) project team. "Global epidemiology of psoriasis: a systematic review of incidence and prevalence". The Journal of Investigative Dermatology. 133 (2): 377–85. doi:10.1038/jid.2012.339. PMID 23014338.
- ^ (Inggris) Kumar, Vinay (2004). Robbins & Cotran Pathologic Basis of Disease. Elsevier. ISBN 978-0-7216-0187-8.
- ^ a b c d (Inggris) Wolff, Klaus (2009). Fitzpatrick's Color Atlas and Synopsis of Clinical Dermatology. McGraw-Hill's company. ISBN 978-0-07-163342-0.
- ^ Benoit S, Hamm H (2007). "Childhood psoriasis". Clinics in Dermatology. 25 (6): 555–62. doi:10.1016/j.clindermatol.2007.08.009. PMID 18021892.
- ^ Kupetsky EA, Keller M (November–December 2013). "Psoriasis vulgaris: an evidence-based guide for primary care". Journal of the American Board of Family Medicine. 26 (6): 787–801. doi:10.3122/jabfm.2013.06.130055. PMID 24204077.
- ^ https://www.psoriasis.org/advance/why-psoriasis-less-common-asians?gclid=CjwKCAjw7e_0BRB7EiwAlH-goM_ezPSlWS2ML0eoE6gAG7GUYTFm_vq9MZNJwGNlYetZ77BtnyG4xhoC4CoQAvD_BwE
- ^ a b Guerra I, Gisbert JP (January 2013). "Onset of psoriasis in patients with inflammatory bowel disease treated with anti-TNF agents". Expert Review of Gastroenterology & Hepatology. 7 (1): 41–8. doi:10.1586/egh.12.64. PMID 23265148.
- ^ a b Weller R, John AA Hunter, John Savin, Mark Dahl (2008). Clinical dermatology (edisi ke-4th). Malden, MA: Blackwell. hlm. 54–70. ISBN 978-1-4443-0009-3.
- ^ (Inggris) AAD Psoriasis, AAD Psoriasis . Diakses pada 4 Agustus 2012.
- ^ a b c Ouyang W (December 2010). "Distinct roles of IL-22 in human psoriasis and inflammatory bowel disease". Cytokine & Growth Factor Reviews. 21 (6): 435–41. doi:10.1016/j.cytogfr.2010.10.007. PMID 21106435.
- ^ Raychaudhuri SK, Maverakis E, Raychaudhuri SP (January 2014). "Diagnosis and classification of psoriasis". Autoimmunity Reviews. 13 (4–5): 490–5. doi:10.1016/j.autrev.2014.01.008. PMID 24434359.
- ^ a b c d e f g Nestle FO, Kaplan DH, Barker J (July 2009). "Psoriasis". The New England Journal of Medicine. 361 (5): 496–509. doi:10.1056/NEJMra0804595. PMID 19641206.
- ^ a b Rendon A, Schäkel K (March 2019). "Psoriasis Pathogenesis and Treatment". International Journal of Molecular Sciences. 20 (6): 1475. doi:10.3390/ijms20061475. PMC 6471628 . PMID 30909615.
- ^ Parrish L (November 2012). "Psoriasis: symptoms, treatments and its impact on quality of life". British Journal of Community Nursing. 17 (11): 524–528. doi:10.12968/bjcn.2012.17.11.524. PMID 23124421.
- ^ Palfreeman AC, McNamee KE, McCann FE (March 2013). "New developments in the management of psoriasis and psoriatic arthritis: a focus on apremilast". Drug Design, Development and Therapy. 7: 201–10. doi:10.2147/DDDT.S32713. PMC 3615921 . PMID 23569359.
- ^ Cedeno-Laurent F, Gómez-Flores M, Mendez N, Ancer-Rodríguez J, Bryant JL, Gaspari AA, Trujillo JR (January 2011). "New insights into HIV-1-primary skin disorders". Journal of the International AIDS Society. 14 (5): 5. doi:10.1186/1758-2652-14-5. PMC 3037296 . PMID 21261982.
- ^ Baliwag J, Barnes DH, Johnston A (June 2015). "Cytokines in psoriasis". Cytokine. Skin Disease, Immune Response and Cytokines. 73 (2): 342–50. doi:10.1016/j.cyto.2014.12.014. PMC 4437803 . PMID 25585875.
- ^ Roberson ED, Bowcock AM (September 2010). "Psoriasis genetics: breaking the barrier". Trends in Genetics. 26 (9): 415–23. doi:10.1016/j.tig.2010.06.006. PMC 2957827 . PMID 20692714.
- ^ Ramos-e-Silva M, Jacques C (May–June 2012). "Epidermal barrier function and systemic diseases". Clinics in Dermatology. 30 (3): 277–9. doi:10.1016/j.clindermatol.2011.08.025. PMID 22507041.
- ^ a b Dombrowski Y, Schauber J (May 2012). "Cathelicidin LL-37: a defense molecule with a potential role in psoriasis pathogenesis". Experimental Dermatology. 21 (5): 327–30. doi:10.1111/j.1600-0625.2012.01459.x. PMID 22509827.
- ^ Wong T, Hsu L, Liao W (January–February 2013). "Phototherapy in psoriasis: a review of mechanisms of action". Journal of Cutaneous Medicine and Surgery. 17 (1): 6–12. doi:10.2310/7750.2012.11124. PMC 3736829 . PMID 23364144.
- ^ a b c Mudigonda P, Mudigonda T, Feneran AN, Alamdari HS, Sandoval L, Feldman SR (October 2012). "Interleukin-23 and interleukin-17: importance in pathogenesis and therapy of psoriasis". Dermatology Online Journal. 18 (10): 1. PMID 23122008. Diarsipkan dari versi asli tanggal 2016-03-31.
- ^ (Inggris) Diagnosis Psoriasis, Diagnosis Psoriasis . Diakses pada 4 Agustus 2012.
- ^ Menter A, Griffiths CE (July 2007). "Current and future management of psoriasis". Lancet. 370 (9583): 272–284. doi:10.1016/S0140-6736(07)61129-5. PMID 17658398.
- ^ Samarasekera EJ, Sawyer L, Wonderling D, Tucker R, Smith CH (May 2013). "Topical therapies for the treatment of plaque psoriasis: systematic review and network meta-analyses". The British Journal of Dermatology. 168 (5): 954–67. doi:10.1111/bjd.12276. PMID 23413913.
- ^ a b Mason AR, Mason J, Cork M, Dooley G, Hancock H (March 2013). "Topical treatments for chronic plaque psoriasis" (PDF). The Cochrane Database of Systematic Reviews (3): CD005028. doi:10.1002/14651858.CD005028.pub3. PMID 23543539. CD005028.
- ^ a b Schlager JG, Rosumeck S, Werner RN, Jacobs A, Schmitt J, Schlager C, Nast A (February 2016). "Topical treatments for scalp psoriasis". The Cochrane Database of Systematic Reviews. 2 (2): CD009687. doi:10.1002/14651858.CD009687.pub2. PMID 26915340. CD009687.
- ^ a b Asztalos ML, Heller MM, Lee ES, Koo J (May 2013). "The impact of emollients on phototherapy: a review". Journal of the American Academy of Dermatology. 68 (5): 817–24. doi:10.1016/j.jaad.2012.05.034. PMID 23399460.
- ^ Clarke P (July 2011). "Psoriasis" (PDF). Australian Family Physician. 40 (7): 468–73. PMID 21743850.
- ^ Menter A, Korman NJ, Elmets CA, Feldman SR, Gelfand JM, Gordon KB, et al. (April 2009). "Guidelines of care for the management of psoriasis and psoriatic arthritis. Section 3. Guidelines of care for the management and treatment of psoriasis with topical therapies". Journal of the American Academy of Dermatology. 60 (4): 643–59. doi:10.1016/j.jaad.2008.12.032. PMID 19217694.
- ^ a b c Halverstam CP, Lebwohl M (September–October 2008). "Nonstandard and off-label therapies for psoriasis". Clinics in Dermatology. 26 (5): 546–53. doi:10.1016/j.clindermatol.2007.10.023. PMID 18755374.
- ^ a b c Katz U, Shoenfeld Y, Zakin V, Sherer Y, Sukenik S (October 2012). "Scientific evidence of the therapeutic effects of dead sea treatments: a systematic review". Seminars in Arthritis and Rheumatism. 42 (2): 186–200. doi:10.1016/j.semarthrit.2012.02.006. PMID 22503590.
- ^ Peinemann F, Harari M, Peternel S, Chan T, Chan D, Labeit AM, Gambichler T. (May 2020). "Indoor salt water baths followed by artificial ultraviolet B light for chronic plaque psoriasis". The Cochrane Database of Systematic Reviews. 2020 (5): CD011941. doi:10.1002/14651858.CD011941.pub2. PMC 7199317 . PMID 32368795.
- ^ a b Dogra S, Mahajan R (August 2013). "Systemic methotrexate therapy for psoriasis: past, present and future". Clinical and Experimental Dermatology. 38 (6): 573–88. doi:10.1111/ced.12062. PMID 23837932.
- ^ a b c d e Rustin MH (November 2012). "Long-term safety of biologics in the treatment of moderate-to-severe plaque psoriasis: review of current data". The British Journal of Dermatology. 167 Suppl 3 (Suppl 3): 3–11. doi:10.1111/j.1365-2133.2012.11208.x. PMID 23082810.
- ^ Zattra E, Belloni Fortina A, Peserico A, Alaibac M (May 2012). "Erythroderma in the era of biological therapies". European Journal of Dermatology. 22 (2): 167–71. doi:10.1684/ejd.2011.1569. PMID 22321651.
- ^ "Learning module: Psoriasis | American Academy of Dermatology". www.aad.org. Diarsipkan dari versi asli tanggal 2017-03-27. Diakses tanggal 2017-03-26.
- ^ a b Griffiths CE (November 2012). "Biologics for psoriasis: current evidence and future use". The British Journal of Dermatology. 167 Suppl 3 (Suppl 3): 1–2. doi:10.1111/j.1365-2133.2012.11207.x. PMID 23082809.
- ^ Farahnik B, Beroukhim K, Zhu TH, Abrouk M, Nakamura M, Singh R, et al. (March 2016). "Ixekizumab for the Treatment of Psoriasis: A Review of Phase III Trials". Dermatology and Therapy. 6 (1): 25–37. doi:10.1007/s13555-016-0102-0. PMC 4799032 . PMID 26910853.
- ^ Hueber W, Patel DD, Dryja T, Wright AM, Koroleva I, Bruin G, et al. (October 2010). "Effects of AIN457, a fully human antibody to interleukin-17A, on psoriasis, rheumatoid arthritis, and uveitis". Science Translational Medicine. 2 (52): 52ra72. doi:10.1126/scitranslmed.3001107. PMID 20926833.
- ^ Prieto-Pérez R, Cabaleiro T, Daudén E, Ochoa D, Roman M, Abad-Santos F (August 2013). "Genetics of psoriasis and pharmacogenetics of biological drugs". Autoimmune Diseases. 2013 (613086): 613086. doi:10.1155/2013/613086. PMC 3771250 . PMID 24069534.
- ^ Novel Drug Approvals for 2017 Error in webarchive template: Check
|url=value. Empty. - ^ Sanclemente G, Murphy R, Contreras J, García H, Bonfill Cosp X (November 2015). "Anti-TNF agents for paediatric psoriasis". The Cochrane Database of Systematic Reviews (11): CD010017. doi:10.1002/14651858.CD010017.pub2. PMC 6493213 . PMID 26598969. CD010017.
- ^ Wu W, Debbaneh M, Moslehi H, Koo J, Liao W (December 2014). "Tonsillectomy as a treatment for psoriasis: a review". The Journal of Dermatological Treatment. 25 (6): 482–6. doi:10.3109/09546634.2013.848258. PMC 4620715 . PMID 24283892.
- ^ Sigurdardottir SL, Thorleifsdottir RH, Valdimarsson H, Johnston A (February 2013). "The role of the palatine tonsils in the pathogenesis and treatment of psoriasis" (PDF). The British Journal of Dermatology. 168 (2): 237–42. doi:10.1111/j.1365-2133.2012.11215.x. PMID 22901242.
- ^ a b Kaimal S, Thappa DM (2010). "Diet in dermatology: revisited". Indian Journal of Dermatology, Venereology and Leprology. 76 (2): 103–15. doi:10.4103/0378-6323.60540. PMID 20228538.
- ^ Ko SH, Chi CC, Yeh ML, Wang SH, Tsai YS, Hsu MY (July 2019). "Lifestyle changes for treating psoriasis". The Cochrane Database of Systematic Reviews. 7: CD011972. doi:10.1002/14651858.CD011972.pub2. PMC 6629583 . PMID 31309536. CD011972.
- ^ a b Barrea L, Nappi F, Di Somma C, Savanelli MC, Falco A, Balato A, et al. (July 2016). "Environmental Risk Factors in Psoriasis: The Point of View of the Nutritionist". International Journal of Environmental Research and Public Health. 13 (5): 743. doi:10.3390/ijerph13070743. PMC 4962284 . PMID 27455297.
- ^ Ni C, Chiu MW (2014). "Psoriasis and comorbidities: links and risks". Clinical, Cosmetic and Investigational Dermatology (Review). 7: 119–32. doi:10.2147/CCID.S44843. PMC 4000177 . PMID 24790463.
- ^ Leffler DA, Green PH, Fasano A (October 2015). "Extraintestinal manifestations of coeliac disease". Nature Reviews. Gastroenterology & Hepatology (Review). 12 (10): 561–71. doi:10.1038/nrgastro.2015.131. PMID 26260366.
- ^ Bhatia BK, Millsop JW, Debbaneh M, Koo J, Linos E, Liao W (August 2014). "Diet and psoriasis, part II: celiac disease and role of a gluten-free diet". Journal of the American Academy of Dermatology. 71 (2): 350–8. doi:10.1016/j.jaad.2014.03.017. PMC 4104239 . PMID 24780176.
- ^ a b c Dubois Declercq S, Pouliot R (July 2013). "Promising new treatments for psoriasis". TheScientificWorldJournal. 2013 (980419): 980419. doi:10.1155/2013/980419. PMC 3713318 . PMID 23935446.
- ^ a b c d Patel M, Day A, Warren RB, Menter A (December 2012). "Emerging therapies for the treatment of psoriasis". Dermatology and Therapy. 2 (1): 16. doi:10.1007/s13555-012-0016-4. PMC 3510410 . PMID 23205338.
- ^ Weidemann AK, Crawshaw AA, Byrne E, Young HS (September 2013). "Vascular endothelial growth factor inhibitors: investigational therapies for the treatment of psoriasis". Clinical, Cosmetic and Investigational Dermatology. 6: 233–44. doi:10.2147/CCID.S35312. PMC 3790838 . PMID 24101875.
Pranala luar sunting
Organisasi Nirlaba sunting
- (Indonesia) Yayasan Peduli Psoriasis Indonesia
- (Inggris) National Psoriasis Foundation Diarsipkan 2009-03-05 di Wayback Machine.
- (Inggris) The Psoriasis Association
- (Inggris) World Psoriasis Day Celebration Diarsipkan 2021-10-29 di Wayback Machine.
- (Inggris) Revealing the real life impact of psoriasis over time
Informasi dan Komunitas sunting
- (Inggris) Informasi mengenai psoriasis di National Institute of Arthritis and Musculoskeletal and Skin Diseases (NIAMS)
- (Inggris) Diskusi dan informasi pribadi bagi penderita di Psoriasis Help Organization